Hernia nuclei pulposi (HNP)
Samenvatting
De term ‘hernia nuclei pulposi’ (HNP) betreft een anatomische afwijking. Daar deze niet met anamnese en lichamelijk onderzoek is vast te stellen, is (ook) in dit lemma verder de term ‘lumbosacraal radiculair syndroom’ (LRS) gebruikt.
Het natuurlijk beloop van een LRS is meestal gunstig. De klachten verdwijnen na kortere of langere tijd eigenlijk altijd: 80% is na 3 weken en 90% na 6 weken pijnvrij.
Drie maanden na het eerste consult bij de arts ervaart ongeveer 60% van de patiënten in het geheel geen beperkingen meer in werk of vrije tijd; na een jaar is dit 70%.
Bij ernstige en langdurige pijnklachten, ondanks adequate pijnbestrijding, waarbij het natuurlijk herstel lang op zich laat wachten of de belemmeringen door de pijn voor de patiënt groot zijn, blijkt dat chirurgie effectief is. De radiculaire klachten nemen op korte termijn sneller af dan bij voortzetting van conservatieve behandeling: 70-80% is postoperatief blijvend van de radiculaire klachten verlost. Ook het arbeidsverzuim neemt af.
Algemeen
-
CAS-code: L621 – HNP L4-L5 of L5-S1; L623 – postlaminectomiesyndroom; L625 – radiculopathie
-
ICD-10 code : M51.1 – Aandoeningen van lumbale en andere tussenwervelschijven met radiculopathie (ischias door aandoening van tussenwervelschijf)
Exclusie: lumbale radiculitis NNO (M54.1); M51.2 – overige dislocatie van overige gespecificeerde tussenwervelschijven (lumbago door dislocatie van tussenwervelschijf) M51.3 – overige degeneratie van overige gespecificeerde tussenwervelschijven; M51.8 – overige gespecificeerde aandoeningen van overige tussenwervelschijven; M51.9 – aandoening van overige tussenwervelschijven, niet gespecificeerd.
De beschrijving in dit lemma beperkt zich tot de lumbale en sacrale discopathieën.
De term ‘hernia nuclei pulposi’ betreft een anatomische afwijking. Daar deze niet met anamnese en lichamelijk onderzoek is vast te stellen, is (ook) in dit lemma verder de term ‘lumbosacraal radiculair syndroom’ (LRS) gebruikt (cf. advies NHG 1 ).
Synoniemen
-
Radiculopathie.
-
Sciatica.
-
Discopathie.
-
Discushernia (herniated disc).
-
Herniated nucleus pulposis.
-
Disc rupture.
-
Disc protrusion.
-
Disc bulge.
1. Diagnose en behandeling
1.1. Definitie
Kenmerkend voor LRS is:
-
Een uitstralende pijn in één of meer lumbale of sacrale dermatomen.
-
Met al dan niet aanvullende radiculaire prikkelings- of uitvalsverschijnselen (sensibiliteitsstoornissen, krachtverlies, reflexafwijkingen, mictiestoornissen).
Alhoewel ook pijnklachten in de lage rug kunnen voorkomen, zijn deze niet kenmerkend en staan de beenklachten bij LRS op de voorgrond. Voor zover rugklachten optreden verdienen zij een eigen benadering, in de regel als aspecifieke rugklachten.
Een andere oorzaak van het LRS, behalve door een discushernia, is een vernauwing van het wervel- en/of wortelkanaal. Vaak komt een combinatie van deze beide factoren voor. De radiculaire verschijnselen worden verklaard door irritatie en compressie (of tractie) van de ruggenmergwortel.
1.2. Diagnostiek
Anamnese
Bij het vermoeden van LRS heeft de arts aandacht voor de volgende punten:
-
Hoe de klachten zijn ontstaan.
-
Lokalisatie, intensiteit en duur van de pijn. Bij LRS staat een uitstralende pijn in één been – meestal tot voorbij de knie – die één of meer lumbale of sacrale dermatomen volgt op de voorgrond.
-
Invloed van drukverhogende momenten als hoesten, niezen en persen.
-
Mate van hinder door de klachten, vooral met betrekking tot beperkingen bij dagelijkse activiteiten; ziekteverzuim; oorzaken bij dan wel gevolgen voor de arbeidssituatie.
-
Krachtsverlies en sensibiliteitsstoornissen (hypesthesie en/of dysesthesie).
-
Invloed van rust, beweging en houding. De klachten passend bij een LRS zijn vaak houdingsafhankelijk.
-
Voorgeschiedenis van de betreffende rugpijn: rugpijnepisode(n), beloop, behandeling.
-
Zelfzorg en behandeling tot nu toe.
-
Bevindingen (rode vlaggen) die kunnen wijzen op een specifieke oorzaak, zoals klachten of verschijnselen die niet passen bij het normale patroon van een LRS (zoals het ontbreken van samenhang van de pijn met bewegen) of in geval van een onverklaarbaar langdurig of progressief beloop. De meest voorkomende ‘alarmsignalen’ en de daarbij behorende differentiaaldiagnostische overwegingen zijn:
-
begin van de klachten na het 50e levensjaar (met inbegrip van de eventueel optredende aspecifieke lage rugpijn), continue pijn onafhankelijk van houding of bewegen, nachtelijke verergering van de pijn, pijn in beide benen, uitgebreide neurologische uitvalsverschijnselen, algehele malaise, maligniteit in de voorgeschiedenis, onverklaard gewichtsverlies, verhoogde BSE:maligniteit, bijvoorbeeld wervelmetastases;
-
leeftijd boven de 60 jaar, vrouw, laag lichaamsgewicht, langdurig corticosteroïdgebruik, lengtevermindering, postuurverandering (vooral versterkte thoracale kyfose): osteoporotische wervelfractuur;
-
algehele malaise, polyradiculopathie, verhoogde BSE: radiculitis, onder andere bij diabetes, of bij infecties zoals herpes zoster en de ziekte van Lyme;
-
mictiestoornissen (incontinentie of retentie), rijbroekanesthesie, pijn en neurologische uitvalsverschijnselen in beide benen: cauda-equinasyndroom.
-
Risicofactoren
Een onderbouwd inzicht in risicofactoren ontbreekt in de literatuur. Een verhoogde kans op LRS komt voor bij:
-
jongvolwassenheid en middelbare leeftijd (45-65 jaar);
-
grote lichaamslengte;
-
zware lichamelijke belasting, vooral indien deze gepaard gaat met (flexie en) rotatie van de romp;
-
het besturen van motorvoertuigen;
-
langer durende blootstelling aan trillingen.
Lichamelijk onderzoek
De arts onderzoekt:
-
de lokalisatie van de pijn volgens kenmerkend dermatomaal patroon;
-
proef van Lasègue (indien positief: noteer de hoek waarbij de patiënt pijn aangeeft).
Indien de uitstralende pijn een dermatomaal patroon heeft, de proef van Lasègue positief is of als er anamnestisch sprake is van krachtsverlies of sensibiliteitsstoornissen, onderzoekt de arts:
-
de achillespees- en kniepeesreflex;
-
de sensibiliteit van de laterale en mediale voetrand en de tenen;
-
de kracht bij extensie van de grote teen tegen weerstand en het op de tenen en op de hakken lopen; let hierbij op rechts/linksverschillen;
-
de gekruiste proef van Lasègue.
Op basis van een positieve anamnese (met name uitstralende pijn voorbij de knie) in combinatie met een positieve proef of omgekeerde proef van Lasègue, is indeling in de diagnosecategorie ‘LRS’ gerechtvaardigd.
Dit geldt eveneens bij een segmentale neurologische stoornis, zich uitend in spierzwakte, sensibele stoornissen en/of reflexveranderingen, herleidbaar tot één ruggenmergswortel.
Opmerkingen met betrekking tot het onderzoek:
-
Na een doorgemaakt LRS kan 10 jaar later bij eenderde van de patiënten nog sprake zijn van radiculaire pijn of sensibele of motore restverschijnselen en reflexveranderingen. Dit vermindert de diagnostische waarde van symptomen en bevindingen bij een eventueel recidief. Het criterium bij een recidief is het opnieuw optreden van klachten. Goede documentatie van eventuele restverschijnselen is daarom aangewezen.
-
In 1-4% van de gevallen bevindt het LRS zich op niveau L1 tot en met L3-L4. De pijn straalt daarbij uit naar de laterale zijde van het bovenbeen of naar de lies; de proef van Lasègue en het overig neurologisch onderzoek zijn hierbij lang niet altijd afwijkend.
Aanvullend onderzoek
-
Een MRI van de lumbosacrale wervelkolom (indien niet beschikbaar: CT-wervelkolom) is aan te raden bij verdenking op een LRS:
-
met ernstige pijn, ondanks adequate therapie,
-
met ernstige, acuut ontstane/progressieve parese(n),
-
zonder vooruitgang bij conservatieve therapie na 4-8 weken.
-
-
De sensitiviteit en specificiteit van MRI en CT-scan bij de diagnostiek van zowel discushernia als van vernauwing van het wervel- of het wortelkanaal zijn ongeveer gelijkwaardig. De sensitiviteit is 71-100%, de specificiteit 50-86%.
-
Een myelografie (caudografie)onderzoek is aan te raden indien geen duidelijkheid is verkregen met MRI/CT-scan.
-
Een elektromyografie is pas van toepassing als beeldvormend onderzoek geen duidelijkheid brengt.
-
Aanvullend röntgenologisch (of nucleair-geneeskundig) onderzoek is alleen noodzakelijk bij verdenking op c.q. ter uitsluiting van een andere aandoening dan een HNP, zoals bijvoorbeeld een maligniteit of een osteoporotische fractuur.
N.B.: ook bij gezonde personen zonder rugklachten zijn vaak discusafwijkingen aantoonbaar.
Differentiaaldiagnose
-
Lage rugpijn met uitstraling (ischialgie);
-
pathologie SI-gewricht;
-
spinale stenose (recessus lateralis);
-
spondylolisthesis;
-
spondylitis ankylopoetica;
-
maligne processen (primaire tumoren en metastasen);
-
benigne tumoren;
-
postoperatieve littekenvorming;
-
caudasyndroom (enkelzijdige of dubbelzijdige motorische en/of sensibele uitval (rijbroekanesthesie), al dan niet in combinatie met incontinentie voor urine en/of feces);
-
radiculitis (ontsteking van de zenuwwortel) met het klinische beeld van LRS kan o.a. voorkomen bij
-
diabetes mellitus,
-
sommige infecties, zoals herpes zoster en de ziekte van Lyme;
-
-
niet-organische afwijkingen, bijvoorbeeld conversie.
1.3. Behandelplan
Het beleid bij een LRS bestaat uit voorlichting, begeleiding, pijnbestrijding en maatregelen tot behoud of herstel van dagelijks functioneren. Stel in overleg met de patiënt en afhankelijk van de ernst van de klachten het beleid vast.
De arts legt uit dat er bij een LRS sprake is van prikkeling van een zenuwwortel in de rug, meestal doordat een tussenwervelschijf uitpuilt. Dit leidt tot uitstralende pijn, en soms ook tot gevoelsstoornissen en krachtsverlies in het verzorgingsgebied van deze zenuw. In het overgrote deel van de gevallen verdwijnt de prikkeling weer, in de meeste gevallen zonder specifieke maatregelen. Adviseer in beweging te blijven en door te gaan met de dagelijkse activiteiten voor zover de klachten dit toelaten. Een strikte bedrustkuur is niet zinvol. Indien juist bij liggen de klachten duidelijk minder zijn, kan de patiënt bedrust houden, maar bedrust draagt niet bij aan een sneller herstel. In de meeste gevallen is het voldoende om bewegingen die de pijn provoceren of de rug belasten tijdelijk te vermijden. Ook al verdwijnen de prikkelingsverschijnselen, een tegelijkertijd aanwezige lage rugpijn kan langer blijven bestaan.
Indien de uitstralende pijn en de uitvalsverschijnselen niet of niet-voldoende afnemen en nog te veel hinder veroorzaken, kan men na 6-8 weken een verwijzing overwegen om te laten beoordelen of een chirurgische ingreep aangewezen is. Bij voldoende verbetering kan langer afgewacht worden.
Ook na operatie blijven soms de pijn in het been en vaak de uitvalsverschijnselen nog een tijd bestaan. Hoe ernstiger de klachten, hoe meer kans op baat bij een operatie. Het beloop (al of niet na operatie) is niet precies te voorspellen zodat in verreweg de meeste gevallen een periode van afwachten verantwoord is.
In de volgende gevallen moet de patiënt direct contact opnemen met de huisarts:
-
het ontstaan van een doof gevoel in de schaamstreek en rond de anus;
-
ongewild urineverlies of juist niet kunnen plassen;
-
plotseling sterk toenemend verlies van spierkracht.
Opmerkingen met betrekking tot de behandeling:
-
Er is geen indicatie voor spierrelaxantia bij het LRS.
-
Antistolling is alleen nodig bij bedrust en trombose in de anamnese.
-
Fysio- of oefentherapeutische behandeling, manuele therapie, tractie en epidurale steroïdinjecties zijn geen behandelingsalternatieven, omdat het effect van deze behandelingen niet is aangetoond.
Complicaties
Beschrijvingen van relevante complicaties zijn in de literatuur niet gevonden.
1.4. Prognose medisch herstel
-
Het natuurlijk beloop van LRS is meestal gunstig. De klachten verdwijnen na kortere of langere tijd eigenlijk altijd: 80% is na 3 weken en 90% na 6 weken pijnvrij.
-
Drie maanden na het eerste consult bij de arts ervaart ongeveer 60% van de patiënten in het geheel geen beperkingen meer in werk of vrije tijd; na een jaar is dit 70%. Bovendien hebben veel niet-volledig herstelde patiënten dan al wel een aanzienlijke verbetering doorgemaakt.
-
Er zijn geen instrumenten bekend waarmee, op basis van de klachtenpresentatie of met behulp van beeldvormend onderzoek, subgroepen met een ongunstiger beloop vroegtijdig zijn te herkennen.
-
Door chirurgische behandeling nemen de radiculaire klachten op korte termijn sneller af dan bij voortzetting van conservatieve behandeling. 70-80% is postoperatief blijvend van de radiculaire klachten verlost. Ook het arbeidsverzuim neemt af.
-
De neurologische restverschijnselen na voortgezette conservatieve of operatieve behandeling verschillen niet. De kans op complicaties bij operatie is gering. De resultaten van een heroperatie zijn minder goed.
-
Bij ernstige en langdurige pijnklachten ondanks adequate pijnbestrijding, waarbij het natuurlijk herstel lang op zich laat wachten of de belemmeringen door de pijn voor de patiënt groot zijn, blijkt dat chirurgie effectiever is dan chemonucleolyse en placebo. Voor de meeste patiënten met LRS is chirurgie echter niet geïndiceerd.
-
De prognose ten aanzien van (recidief) lage rugklachten na chirurgische behandeling is minder gunstig.
1.5. Belemmeringen medisch herstel
Ernst van de aandoening:
-
radiculopathie, sensomotore uitval (onder meer mictiestoornissen, defecatiestoornissen);
-
duur (en mate) van de immobiliteit voorafgaande aan de behandeling.
Comorbiditeit:
-
depressie;
-
obesitas;
-
eventuele aanwezigheid van andere pijnbronnen (facetartrose, mechanische instabiliteit, enz.).
Complicatie:
-
recidief klachten tijdens stapsgewijze opbouw van de belastbaarheid;
-
een therapeutische ondersteuning die te veel stoornisgericht is (in plaats van functiegericht);
-
inadequaat ziektegedrag, zoals angst voor bewegen/somatisatie (zie Re-integratieplan).
Werkfactoren
2. Re-integratie
2.1. Diagnostiek arbeidsmogelijkheden
Neem in de spreekkamer met een werknemer de specifieke taken door die hij/zij moet verrichten. Op basis daarvan is een oordeel te vormen over de belasting in de werksituatie die problematisch zou kunnen zijn bij terugkeer naar het eigen werk.
Blootstelling
In het algemeen komen in de werkanamnese aspecten aan de orde als noodzakelijke houdingen en bewegingen. Duidelijke criteria voor verantwoorde belasting voor iemand met rugklachten zijn moeilijk te geven. Risicofactoren voor rugklachten liggen in:
-
het draaien met de romp;
-
het (zijwaarts en ver voorover) buigen van de romp;
-
krachtsuitoefening bij deze bewegingen;
-
de tilfrequentie;
-
asymmetrische belasting;
-
de versnelling van de beweging;
-
werk- en rusttijden;
-
specifieke kennis en vaardigheden (bijvoorbeeld tiltechnieken);
-
gebruik van hulpmiddelen.
Werkplekonderzoek (RI&E) aandachtspunten
Indien een adequate beoordeling van de werksituatie anamnestisch niet mogelijk (b)lijkt, is het uitvoeren van een werkplekonderzoek aangewezen. Zo’n onderzoek (door bijvoorbeeld een arboverpleegkundige of arbeidshygiënist) vindt liefst samen met de werknemer plaats. Kijk tijdens het werkplekonderzoek naar de handelingen die voor de werknemer niet uitvoerbaar zijn in verband met de rugklachten.
Opmerkingen:
Er zijn overigens geen medische of gezondheidskundige argumenten die een acceptabel tilgewicht voor mensen met rugproblemen kunnen onderbouwen. Gebruik voor het beoordelen van de belasting de zogenoemde NIOSH-methode. In het gunstigste geval mag maximaal 23 kg getild worden door gezonde werknemers om schade aan de gezondheid te voorkomen. Het is vanzelfsprekend dat bij een werknemer met rugproblemen die norm niet overschreden mag worden.
Diagnostiek beroepsziekten
Het kenniscentrum Arbeid en Klachten Bewegingsapparaat heeft een instrument gepubliceerd waarmee de (mate van) arbeidsgerelateerdheid van aspecifieke lage rugklachten kan worden geobjectiveerd. Het instrument is bestemd voor bedrijfsartsen en andere professionals met relevante kennis. Hiermee is bij een individuele werknemer te beoordelen in hoeverre klachten door het werk zijn veroorzaakt. Deze informatie dient ter ondersteuning van het professionele oordeel bij de begeleiding van de werknemer en bij de beoordeling of er sprake is van een beroepsziekte.
Indien het LRS werkgerelateerd blijkt te zijn, kan deze aangemeld worden als een beroepsziekte (zie de Registratie Richtlijnen D004 Aspecifieke lage rugklachten).
2.2. Functionele mogelijkheden
In de literatuur is geen (objectieve) methode gevonden waarmee de belastbaarheid van iemand met LRS voor diverse werkaspecten eenvoudig is te bepalen. Beperkingen worden vooral ervaren bij houdingen en bewegingen die klachten provoceren. Voor het vaststellen daarvan is de bedrijfsarts vooral afhankelijk van hetgeen de werknemer hierover naar voren brengt. Bij sommige werknemers is dat zitten, bij anderen het tillen of moeten werken in een bepaalde houding.
Van de zes rubrieken waaruit de Functionele Mogelijkheden Lijst (FML) is opgebouwd zijn de te verwachten beperkingen voor werknemers met LRS te vinden in de rubrieken II, III, IV en V. Het gaat om de volgende items: 8
| FML-item | Rubriek |
|---|---|
| Vervoer | II-10 |
| Trillingsbelasting | III-8 |
| Torderen | IV-12 |
| Duwen of trekken | IV-13 |
| Tillen of dragen | IV-14 |
| Frequent lichte voorwerpen hanteren tijdens het werk | IV-15 |
| Frequent zware lasten hanteren tijdens het werk | IV-16 |
| Lopen | IV-18 |
| Lopen tijdens het werk | IV-19 |
| Trappenlopen | IV-20 |
| Klimmen | IV-21 |
| Knielen of hurken | IV-22 |
| Zitten | V-1 |
| Staan | V-3 |
| Geknield of gehurkt actief zijn | V-5 |
| Boven schouderhoogte actief zijn | V-7 |
2.3. Re-integratieplan
Het formuleren van het re-integratieplan door de bedrijfsarts geschiedt op grond van de probleembeoordeling. Bij een licht LRS is dezelfde benadering als bij patiënten met aspecifieke rugpijn aangewezen. Bij patiënten met specifieke rugklachten c.q. bij ernstiger vormen van wortelcompressie moet formulering van een re-integratieplan wachten tot meer duidelijkheid over de diagnose, behandeling en/of prognose bekend is.
Persoonsgerichte adviezen
-
Laat de werknemer zo veel mogelijk contact onderhouden met de werkplek. Dit is van cruciaal belang voor de uiteindelijke werkhervatting, welke re-integratiestrategie verder ook wordt gevolgd.
-
Stel een tijdcontingent programma op met concrete afspraken over de belasting en een opbouw daarvan. Dit geeft betere resultaten dan een programma waarin de patiënt zelf – aan de hand van (pijn)klachten – bepaalt wanneer hij of zij stopt met een bepaalde taak of oefening.
-
Geef voorlichting en advies aan de werknemer, inclusief een concreet advies over werkhervatting gebaseerd op de arbeidsgeschiktheidbeoordeling. Zelf meedenken werkt motiverend.
Stel zodra de werknemer dat aankan samen met de werknemer het werkhervattingadvies op. Informeer de werknemer dat het geleidelijk opvoeren van de belasting gepaard kan gaan met rugpijn, wat op zich geen reden is om de belasting te verlagen. Pijn betekent niet op voorhand dat er schade ontstaat. Geef bij afwezigheid van verdere problemen het advies om het werk binnen twee weken te hervatten of zoveel eerder als gewenst is. De werksituatie kan in dat geval bijdragen aan het herstel. -
Start een multidisciplinaire aanpak wanneer de belemmering van herstel en/of werkhervatting een oorsprong vind in inadequaat ziektegedrag. Neem in voorkomend geval het initiatief om één en ander in gang te zetten.
Werkgerichte adviezen
Als uit de inventarisatie c.q. het onderzoek blijkt dat de huidige belasting in het werk te hoog is, is het bespreken van mogelijke oplossingen met de werknemer aan de orde. Gedacht kan worden aan het:
-
tijdelijk vermijden van bepaalde handelingen;
-
verminderen van verantwoordelijkheden;
-
inzetten van mechanische hulpmiddelen;
-
onderricht geven in tiltechnieken. Het effect van het geven van tiltechnieken, zonder verdere aanpassingen, is overigens gering.
Opmerkingen:
-
Het eerste contact met werknemers met rugproblemen is na ongeveer 2-4 weken verzuim. De keuze voor dit moment is een balans tussen spontaan herstel en het belang van vroegtijdige interventie in verband met het voorkomen van chroniciteit. Daarnaast is ook frequent verzuim door rugklachten een indicatie voor een vroege(re) oproep, aangezien een geschiedenis van rugklachten een risicofactor is voor de duur van het verzuim.
-
Evalueer bij een lichte LSR de resultaten van de afspraken uit het eerste contact maximaal 2 weken later in een vervolgconsult. Een verdere uitwerking van het begeleidingsplan kan dan plaatsvinden. Ook is een afspraak mogelijk dat de patiënt de bedrijfsarts telefonisch op de hoogte houdt.
-
Houd contact over de voortgang met patiënten die voor nadere diagnostiek naar de specialist gaan of die een operatie ondergaan. Als er meer duidelijkheid is over de prognose, maar in ieder geval niet meer dan een maand later, is een spreekuurafspraak aan de orde.
2.4. Prognose herstel belastbaarheid
-
De prognose ten aanzien van het herstel van de belastbaarheid wordt vaak meer bepaald door het blijven bestaan van rugklachten, dan door de klachten in het been. De helft van de patiënten kan rugklachten houden. Dit geldt voor conservatieve behandeling en voor operatie. Er zijn geen aanwijzingen dat fysieke beperkingen ontstaan na initiële discuschirurgie.
-
Er is weinig bewijskracht voor een gunstig effect van tractie, manipulaties en oefentherapie bij een LRS. Strikt genomen lijkt er dus geen indicatie te zijn voor fysiotherapie. Indien echter een patiënt een min of meer intensieve begeleiding nodig heeft – en dat zal vooral het geval zijn bij bewegingsangst en bewegingsarmoede – is inschakeling van een oefen- of fysiotherapeut geïndiceerd. Begeleiding door een oefen- of fysiotherapeut is ook zinvol bij patiënten die ondanks ernstige klachten meteen weer volledig willen functioneren, en dus enigszins afgeremd moeten worden.
-
De mate waarin een patiënt initieel beperkt is, heeft geen voorspellende waarde ten aanzien van het verdere beloop of ziekteverzuim.
-
Recidiverende rugklachten zijn een prognostisch ongunstige factor.
2.5. Belemmeringen herstel belastbaarheid/werkhervatting
Werkgebonden:
-
zwaar rugbelastend werk, onvoldoende afwisselingmogelijkheden in het werk (werkhouding, werklast, rust);
-
lichaamstrillingen;
-
stress, werkdruk;
-
grote reisafstand wonen–werken;
-
werk(plek)aanpassingen onvoldoende/niet mogelijk; gebrek aan regelmogelijkheden; ontbreken aangepast werk.
Persoonsgebonden/psychologische factoren:
-
pijngedrag, bewegingsangst, grote angst voor recidieven;
-
psychosociale problematiek;
-
onvoldoende ziekte-inzicht.
Privé:
-
belasting van de onderrug (zorg voor kinderen/familieleden, sporten); onvoldoende (fysieke) aanpassingen thuis;
-
een omgeving (thuis/familie/vrienden) die erg aandringt op ‘voorzichtig zijn’.
3. Epidemiologie
| Man | Vrouw | Totaal | |
|---|---|---|---|
| Incidentie* (per 1000/jaar) | 8,7 | 9,9 | |
| Prevalentie* (per 100.000) | 14,2 | 16,8 | |
| WAO-instroom 2002 7 HNP L4-L5 of L5-S1 aantal % totaal |
1380 3,3 |
1090 2,2 |
2470 2,7 |
| Beroepsziekten 2003 HNP L4-L5, HNP L5-S1 aantal % totaal |
73 3 |
* Gehele bevolking, met betrekking tot klachten (lage rugpijn met uitstraling). 6
De incidentie neemt toe met de leeftijd en is het hoogst (16 per 1000 patiënten per jaar) in de leeftijdscategorie van 45-64 jaar. Na het 65e levensjaar ligt de incidentie rond de 11 per 1000 personen per jaar.
De prevalentie in de huisartsenpraktijk is 15 per 1000 patiënten en vertoont dezelfde trend naar leeftijd als de incidentie.
4. Verwijzen en samenwerken
Algemene indicaties voor verwijzing en overleg
-
Verwijzing van huisarts naar bedrijfsarts bij aanwijzingen voor werkgerelateerde factoren (positief antwoord op twee vragen: denkt u dat de klachten te maken hebben met het werk en verergeren de klachten op het werk).
-
Overleg tussen behandelaar en bedrijfsarts is geïndiceerd bij tegenstrijdige adviezen van behandelaar en bedrijfsarts. Vermijd in alle gevallen dat de patiënt tegenstrijdige adviezen krijgt. Afstemming tussen de specialisten is gewenst.
Specifieke verwijsindicaties
-
Verwijs bij ernstige twijfel over de juistheid van de diagnose (in overleg met de huisarts) naar een neuroloog of orthopeed met een gerichte vraagstelling.
-
Onderzoek indien binnen twee weken geen vooruitgang is geboekt de redenen daarvoor en (in overleg met de huisarts) eventuele verwijzing naar een fysiotherapeut voor een activerende behandeling met ervaring in een programma met opklimmende belasting.
-
Overweeg indien 12 weken na ziekmelding geen vooruitgang is geboekt een verwijzing naar een revalidatie-instelling of rugadviescentrum.
-
Wanneer geen sprake is van neurologische uitval maar wel van pijnklachten die zich beperken tot een dermatoom, is het onderscheid tussen aspecifieke lage rugpijn en wortelprikkeling lastig. Organiseer in dergelijke gevallen een eenmalig consult bij een neuroloog in overleg met de huisarts.
-
De volgende criteria worden door de huisarts gehanteerd voor verwijzing naar de specialist van patiënten met uitstralende rugpijn:
-
verdenking op een cauda-equinasyndroom;
-
progressieve parese;
-
ernstige radiculaire pijn ondanks bedrust en medicatie;
-
ernstige parese;
-
twijfel aan de diagnose of het ontbreken van vermindering van de klachten bij conservatieve therapie.
-
5. Verzuimreferentieduren
De referentiegegevens voor de verzuimduur per lemma zijn gebaseerd op verzuimgegevens van vier arbodiensten van verzuimgevallen die in 2004 of in 2005 zijn beëindigd. Omdat in veel gevallen er pas bij 6 weken verzuim een diagnose door een bedrijfsarts is genoteerd hebben we alleen verzuimgevallen die minimaal 43 dagen duren meegenomen. In totaal waren dit 244.995 gevallen. Waarvan 118090 mannen en 126905 vrouwen. Het aantal vrouwen in onze groep ligt dus iets hoger.
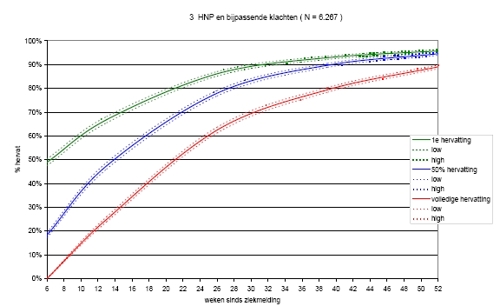
In de grafiek met uitstroomcurven is weergegeven welk deel van de verzuimgevallen het werk hervat binnen een bepaalde periode. Daarbij wordt onderscheid gemaakt tussen de eerste hervatting (groene lijn), 50% hervatting (blauwe lijn) en volledige werkhervatting (rode lijn). Rond iedere lijn zijn met stippellijntjes (in dezelfde kleur) de onzekerheidsmarges ( 95%-betrouwbaarheidsinterval) weergegeven.
De tabel met kengetallen geeft het gemiddelde aantal weken tot de werkhervatting weer. Bovendien is het 25e percentiel, de mediaan en het 75e percentiel gegeven. Deze geven respectievelijk aan na hoeveel weken 25% van de werknemers met de betreffende aandoening het werk heeft hervat, 50% het werk heeft hervat en 75% het werk heeft hervat. Er kan een verschil zijn tussen de steekproefomvang (valid N) in de eerste, tweede en derde kolom omdat niet bij alle verzuimgevallen er eerst een gedeeltelijke hervatting heeft plaatsgevonden of de datum daarvan onbekend is.
Als laatste is aangegeven het % tot de totale gevallen
De laatste grafiek geeft de uitstroom per maand weer voor volledige werkhervatting.
Wia instroom
Voor deze tabel zijn data van het UWV gekregen. U ziet het totale aantal beslissingen dat in 2006 en 2007 is genomen in de betreffende categorie.
Algemene gegevens :
Alle diagnoses gezamenlijk
| Aantal weken tot eerste hervatting | Aantal weken tot 50% hervatting | Aantal weken verzuim | |
|---|---|---|---|
| Gemiddeld | 10,94 | 15,42 | 24,39 |
| Percentiel 25 | 1 | 6 | 10 |
| Mediaan | 6 | 10 | 16 |
| Percentiel 75 | 13 | 17 | 27 |
| Valid N | 185.778 | 195.689 | 244.995 |
N.B. De verzuimduren hebben betrekking op verzuimgevallen van 43 dagen en langer.
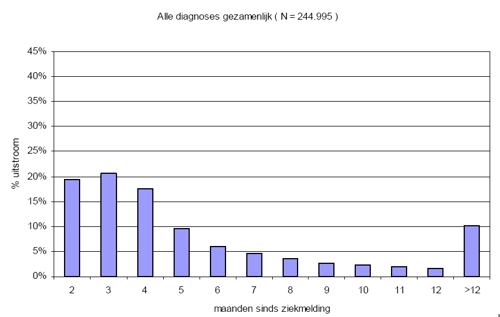
Ruim 50 % van het verzuim langer dan 6 weken herstelt de eerste 4 maanden, 40 % herstelt in de loop van het eerste ziektejaar en ongeveer 10 % herstelt na 1 jaar.
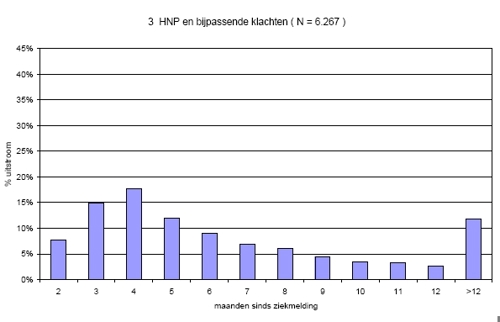
Hernia en daaraan verwante klachten zien we regelmatig op het spreekuur. Het grootste deel hervat volledig na uiterlijk 4 maanden. Er is een groep die klachten houdt en daarmee blijvend ongeschikt is voor eigen of ander werk – ongeveer 50% van de WIA aanvragers krijgt daadwerkelijk een uitkering.
3 HNP en bijpassende klachten
| Aantal weken tot eerste hervatting | Aantal weken tot 50% hervatting | Aantal weken verzuim | |
|---|---|---|---|
| Gemiddeld | 12,93 | 19,45 | 28,52 |
| Percentiel 25 | 1 | 8 | 14 |
| Mediaan | 7 | 14 | 21 |
| Percentiel 75 | 17 | 24 | 35 |
| Valid N | 4.961 | 5.074 | 6.267 |
| % totaal | 2.56 |
N.B. De verzuimduren hebben betrekking op verzuimgevallen van 43 dagen en langer.
Mannen 3971 Vrouwen 2296
| Cas | Aantal | Mediaan | gemm |
|---|---|---|---|
| L621 | 5797 | 21,00 | 28,60 |
| L623 | 44 | 29,14 | 43,17 |
| L625 | 426 | 16,00 | 26,09 |
| omschrijving | aantal 2006 | Totaal 2006 | Perc 2006 | Aantal 2007 | Totaal 2007 | Perc 2007 |
|---|---|---|---|---|---|---|
| L 621 HNP l4-L5 of L 5 S 1 | ||||||
| toewijzing IVA | 27 | 3795 | 0,7 | 17 | 4388 | 0,4 |
| toewijzing WGA | 109 | 5306 | 2,1 | 144 | 5768 | 2,5 |
| toewijzing WGA volledig ao | 225 | 8906 | 2,5 | 267 | 10464 | 2,6 |
| afwijzing aanvraag WIA, < 35% ao of geschikt eigen werk | 411 | 11516 | 3,6 | 408 | 11185 | 3,6 |
| afwijzing aanvraag WIA, herstel | 24 | 1266 | 1,9 | 17 | 1050 | 1,6 |
| afwijzing aanvraag WIA, overleden of 65 jaar geworden | 7 | 6 | ||||
| afwijzing aanvraag WIA, overige redenen | 23 | 1286 | 1,8 | 29 | 1980 | 1,5 |
| afwijzing aanvraag WIA, reden (nog) onbekend | 90 | 3240 | 2,8 | 69 | 2413 | 2,9 |
| 909 | 35322 | 951 | 37254 | |||
| L 623 postlaminectomiesyndroom | ||||||
| toewijzing IVA | 3 | 3795 | 0,1 | 7 | 4388 | 0,2 |
| toewijzing WGA | 19 | 5306 | 0,4 | 18 | 5768 | 0,3 |
| toewijzing WGA volledig ao | 41 | 8906 | 0,5 | 46 | 10464 | 0,4 |
| afwijzing aanvraag WIA, < 35% ao of geschikt eigen werk | 64 | 11516 | 0,6 | 65 | 11185 | 0,6 |
| afwijzing aanvraag WIA, herstel | 3 | 1266 | 0,2 | 3 | 1050 | 0,3 |
| afwijzing aanvraag WIA, overleden of 65 jaar geworden | 7 | 6 | ||||
| afwijzing aanvraag WIA, overige redenen | 3 | 1286 | 0,2 | 6 | 1980 | 0,3 |
| afwijzing aanvraag WIA, reden (nog) onbekend | 21 | 3240 | 0,6 | 13 | 2413 | 0,5 |
| 154 | 35322 | 158 | 37254 | |||
| L 625 Radiculopathie | ||||||
| toewijzing IVA | 2 | 3795 | 0,1 | 2 | 4388 | 0 |
| toewijzing WGA | 7 | 5306 | 0,1 | 7 | 5768 | 0,1 |
| toewijzing WGA volledig ao | 14 | 8906 | 0,2 | 22 | 10464 | 0,2 |
| afwijzing aanvraag WIA, < 35% ao of geschikt eigen werk | 41 | 11516 | 0,4 | 27 | 11185 | 0,2 |
| afwijzing aanvraag WIA, herstel | 1266 | 1 | 1050 | 0,1 | ||
| afwijzing aanvraag WIA, overleden of 65 jaar geworden | 7 | 6 | ||||
| afwijzing aanvraag WIA, overige redenen | 1286 | 2 | 1980 | 0,1 | ||
| afwijzing aanvraag WIA, reden (nog) onbekend | 9 | 3240 | 0,3 | 2 | 2413 | 0,1 |
| 73 | 35322 | 63 | 37254 | |||
6. Preventie
Voor zover preventieve maatregelen mogelijk zijn, betreft het voorkómen van:
-
zware lichamelijke belasting, vooral indien deze gepaard gaat met (flexie en) rotatie van de romp;
-
een niet-optimale houding en het onvoldoende geven van steun bij het besturen van motorvoertuigen;
-
langdurende blootstelling aan trillingen.
Literatuur
| 1. | Mens JMA, Chavannes AW, Koes BW, et al. NHG-Standaard Lumbosacraal radiculair syndroom, eerste herziening Huisarts Wet. 2005;48(4):171-8. |
| 2. | Chavannes AW, Mens JMA, Koes BW, et al. NHG-Standaard Aspecifieke lagerugpijn, eerste herziening Huisarts Wet. 2005;48(3):113-23. |
| 3. | CBO Consensusbijeenkomst lumbosacrale radiculaire syndroom: Centraal Begeleidingsorgaan voor de Intercollegiale toetsing (vrijdag 9 juni 1995). |
| 4. | Gezondheidsraad: Diagnostiek en behandeling van het lumbosacraal radiculair syndroom. Den Haag: Gezondheidsraad, 1999; publicatie nr 1999/18. |
| 5. | Richtlijn lage rugklachten NVAB. |
| 6. | Nationaal Kompas Volksgezondheid (RIVM): ‘volksgezondheid’. |
| 7. | UWV: beleidsinformatie en publicaties – WAO-instroomcijfers. |
| 8. | Kwantificering van hersteltijden. Een gezamenlijk referentiekader voor bedrijfsarts en specialist. TNO-rapport. p. 19. |
| 9. | Kuiper J, Burdorf L, Frings-Dresen M, et al. Rugklachten door werk.Instrument voor het bepalen van de arbeidsgerelateerdheid van aspecifieke lage rugklachten. Nederlands Kenniscentrum Arbeid en Klachten Bewegingsapparaat. |
| 10. | Vroomen PC, Krom MC de, Slofstra PD, Knottnerus JA. Conservative treatment of sciatica: a systematic review. J Spinal Disord. 2000;13:463-9. |